高血压诊治标准
分類:心血管内科
上傳者:
浏览数:15895次
相關說明:
高血壓(Hypertension)是指以體循環動脈血壓(收縮壓和/或舒張壓)增高為主要特征(收縮壓≥140 mmHg,舒張壓≥90 mmHg),可伴有心、腦、腎等器官的功能性或器質性損害的臨床綜合征,是最常見的慢性病,也是心腦血管病最主要的危險因素。
正常人的血壓隨內外環境變化在一定范圍內波動,血壓水平隨年齡逐漸升高,以收縮壓更為明顯,50歲后舒張壓呈現下降趨勢,脈壓也隨之加大。
近年來,隨著人們對心血管病多重危險因素的作用以及心、腦、腎靶器官保護的認識不斷深入,高血壓的診斷標準也在不斷調整,目前認為同一血壓水平的患者發生心血管病的危險不同,因此有了血壓分層的概念,即發生心血管病危險度不同的患者,適宜血壓水平應有不同。血壓值和危險因素評估是診斷和制定高血壓治療方案的主要依據,不同患者高血壓管理的目標不同,醫生面對患者時在參考標準的基礎上,根據其具體情況判斷該患者最合適的血壓范圍,采用針對性的治療措施。在改善生活方式的基礎上,推薦使用24小時長效降壓藥物控制血壓。除評估診室血壓外,患者還應注意家庭清晨血壓的監測和管理,以控制血壓,降低心腦血管事件的發生率。
一、流行病學
1. 我國高血壓控制率明顯落后于發達國家。
2. 當前,估計我國高血壓患病人數已達2.7億。
3. 主要的危險因素:高鹽飲食、超重/肥胖、過量飲酒、長期精神緊張、吸煙、體力活動不足等。
4. 中國高血壓人群的特點
1)絕大多數是輕、中度血壓升高(90%);
2)輕度血壓升高占60%以上;
3)正常血壓(<120 mmHg)人群比例不到1/2;
4)正常高值血壓人群比例為34%;
5)老年人(≥60歲)占49%,比例較高;
6)合并血脂和/或糖代謝異常的比例較高;
7)高鈉低鉀膳食是發病最主要的危險因素;
8)最主要的心血管風險是腦卒中。
二、診斷
1. 血壓測量三種方式
1)診室血壓
基層醫療衛生機構應以診室血壓作為確診高血壓的主要依據;
2)動態血壓
作為輔助診斷及調整藥物治療的依據。反應不同時段血壓的總體水平,診斷晨峰高血壓和夜間高血壓,評價短時血壓變異;
3)家庭自測血壓
作為患者自我管理的主要手段,也可用于輔助診斷。可觀察數日、數周甚至數月、數年血壓長期變異情況,評價長時血壓變異。
2. 測量方法
1)安靜放松
去除可能有影響的因素(測量前30分鐘內禁止吸煙、飲咖啡或茶等,排空膀胱),安靜休息至少5分鐘。測量時取坐位,雙腳平放于地面,放松且身體保持不動,不說話。
2)位置規范
上臂袖帶中心與心臟(乳頭水平)處于同一水平線上(水銀柱血壓計也應置于心臟水平);袖帶下緣應在肘窩上2.5 cm(約兩橫指),松緊合適,可插入1-2指為宜。臺式水銀柱血壓計測量時,聽診器胸件置于肱動脈搏動最明顯處,勿綁縛于袖帶內。
3)讀數精準
電子血壓計直接讀取記錄所顯示的收縮壓和舒張壓數值;水銀柱血壓計,放氣過程中聽到的第1音和消失音(若不消失,則取明顯減弱的變調音)分別為收縮壓和舒張壓,眼睛平視水銀柱液面,讀取水銀柱凸面頂端對應的偶數刻度值,即以0,2,4,6,8結尾,如142/94 mmHg。避免全部粗略讀為尾數0或5的血壓值。
【注】診測量雙上臂血壓,以后通常測量讀數較高的一側。若雙側測量值差異超過20mmHg,應除外繼發性高血壓。確診期間的血壓測量,需間隔1-2分鐘重復測量,取兩次讀數的平均值記錄;若收縮壓或舒張壓的兩次讀數相差5 mmHg以上,應測量第3次,取讀數最接近的兩次的平均值記錄。
3. 診斷標準
1)診室血壓
首診發現收縮壓≥140 mmHg和/或舒張壓≥90 mmHg,建議在4周內復查兩次,非同日3次測量均達到上述診斷界值,即可確診;
若首診收縮壓≥180 mmHg和/或舒張壓≥110 mmHg,伴有急性癥狀者建議立即轉診;無明顯癥狀者,排除其他可能的誘因,并安靜休息后復測仍達此標準,即可確診。
2)家庭血壓
≥135/85 mmHg。
3)動態血壓
白天平均值≥135/85 mmHg,夜間平均值≥120/70 mmHg或24 h平均值≥130/80 mmHg,可診斷為高血壓。
診室及診室外高血壓診斷標準

4. 特殊定義
1)白大衣高血壓
反復出現的診室血壓升高,而診室外的動態血壓監測或家庭自測血壓正常。
2)單純性收縮期高血壓
收縮壓≥140 mmHg和舒張壓<90 mmHg。
5. 血壓水平的定義和分類
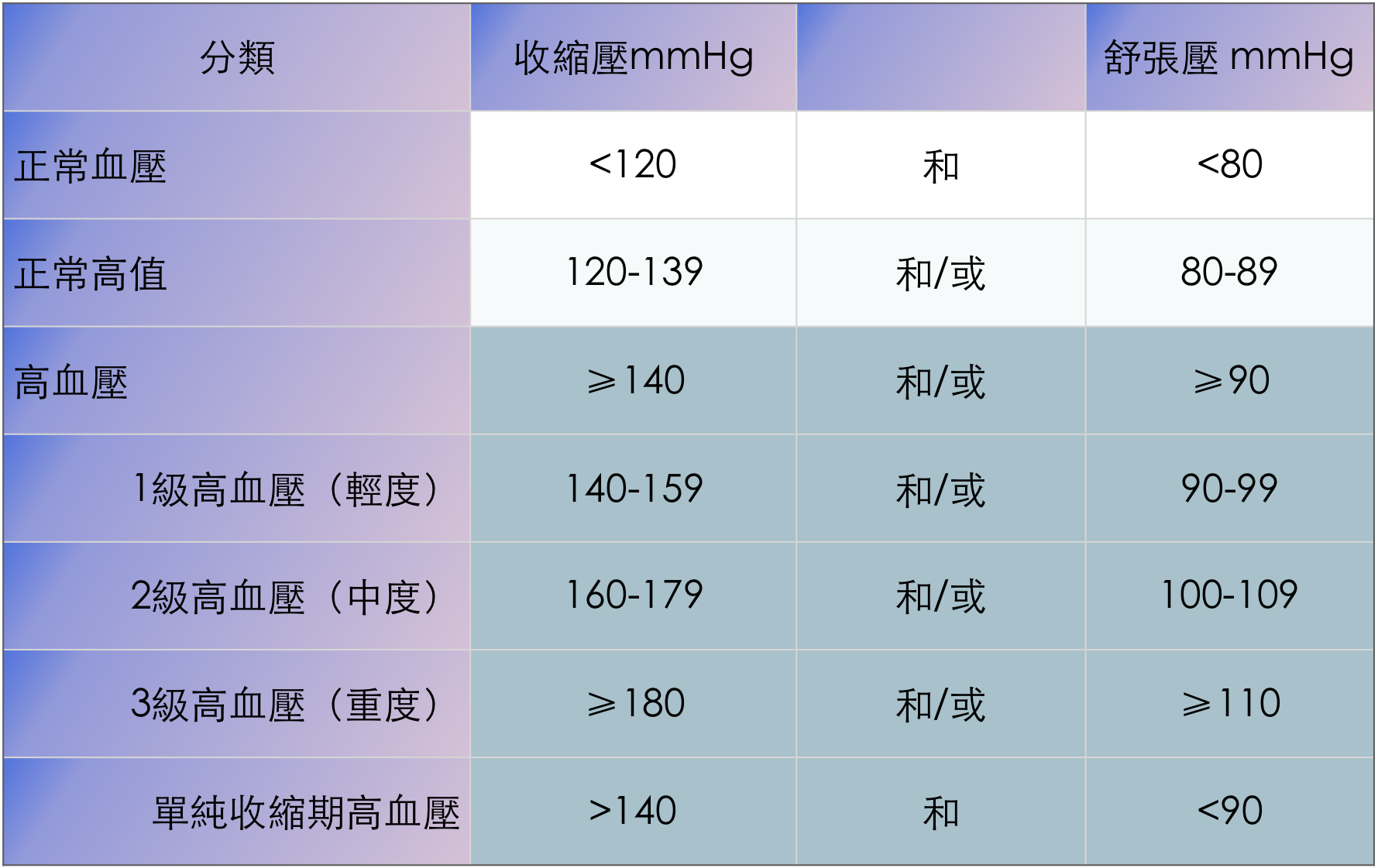
【注】當收縮壓與舒張壓不同級別時,應該取較高的級別分類。
1)清晨血壓
狹義概念:血壓僅在清晨時段高于正常水平,而其他時段血壓水平正常,是隱匿性高血壓的一種情況。
廣義概念:清晨家庭血壓測量平均值≥135/85 mmHg和(或)診室測量血壓平均值≥140/90 mmHg,不管其他時段的血壓水平是否高于正常。
多見于新診斷以及已經接受降壓治療的高血壓患者。
【注】廣義的清晨高血壓人群更廣,且與靶器官損害和心腦血管事件關系更密切,故常采用廣義的清晨高血壓概念,家庭血壓監測為我國共識推薦首選。
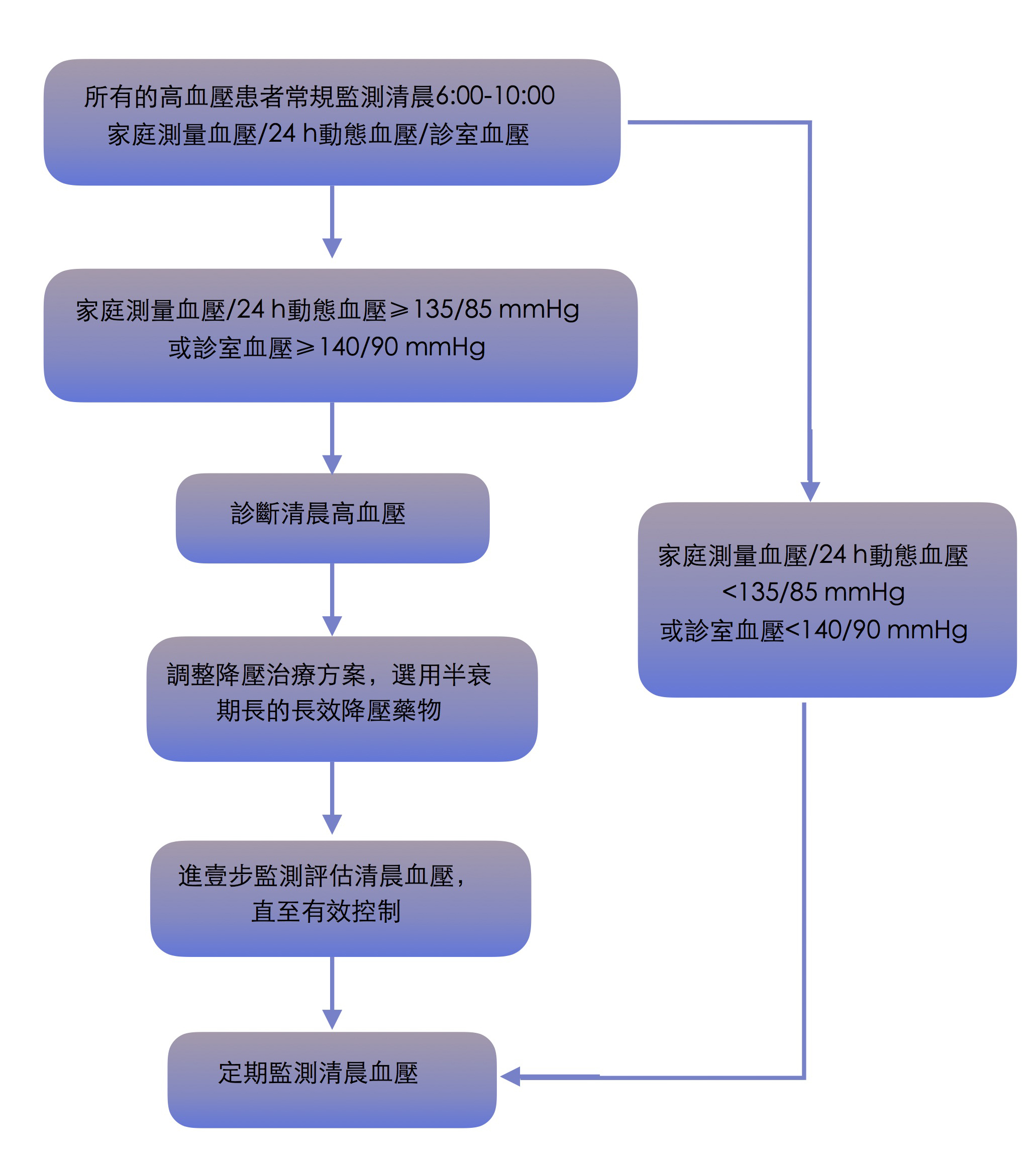
2)家庭測量清晨血壓三大要點
① 應該在起床后0.5-1.0小時內進行,通常在6:00-10:00之間;
② 應盡可能在服藥前、早飯前測量血壓;
③ 測量血壓前應排空膀胱,并盡可能取坐位。
3)清晨血壓管理流程
4)清晨血壓的重要性
-
① 清晨是24 h中血壓最高的時段:此時由睡眠轉為覺醒,血壓迅速升高;
-
② 清晨是24 h中心腦血管事件最高發的時段:缺血性卒中風險是其他時段的4倍,心血管死亡風險比其他時段增加70%;
-
③ 清晨血壓最容易被忽視:患者就診測量血壓時,通常已錯過了清晨時段。
6. 高血壓患者心血管風險分層
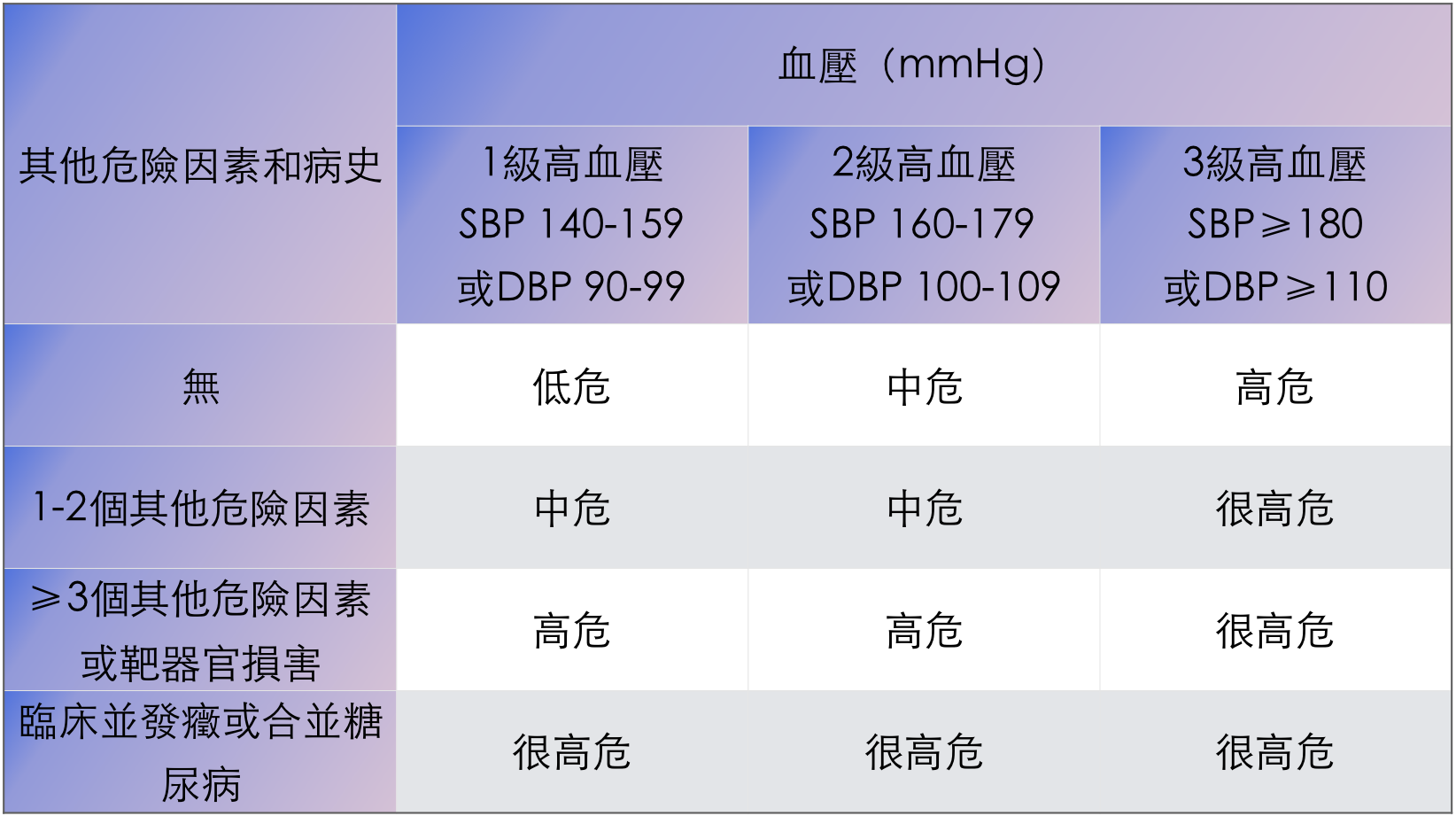
【注】將合并糖尿病患者列為很高危人群。
7. 影響高血壓患者心血管預后的重要因素
1)心血管危險因素
-
① 高血壓(1-3級)
-
② 男性>55歲;女性>65歲
-
③ 吸煙
-
④ 糖耐量受損(2小時血糖7.8-11.0 mmol/L)和/或空腹血糖異常(6.1-6.9 mmol/L)
-
⑤ 血脂異常:TC≥5.7 mmol/L(220 mg/dL)或LDL-C>3.3 mmol/L(130 mg/dL)或HDL-C<1.0 mmol/L(40 mg/dL)
-
⑥ 早發心血管病家族史:(一級親屬發病年齡男性< 55歲;女性<65歲)
-
⑦ 腹型肥胖:(腰圍:男性≥90 cm、女性≥85 cm)或肥胖(BMI≥28 kg/m2)
-
⑧ 血同型半胱氨酸升高≥10 mmol/L
2)靶器官損害(TOD)
-
① 左心室肥厚:心電圖Sokolow-Lyons>38 mv或Cornell>2440 mm·mms;超聲心動圖LVMI男3125 g/m2,女3120 g/m2;
-
② 頸動脈超聲IMT 3 0.9 mm或動脈粥樣斑塊
-
③ 頸-股動脈脈搏波速度>12 m/s(*選擇使用)
-
④ 踝/臂血壓指數<0.9(*選擇使用)
-
⑤ 估算的腎小球濾過率降低(eGFR<60 ml/min/1.73m2)或血清肌酐輕度升高(男性115-133 mmol/L或1.3-1.5 mg/dL,女性107-124 mmol/L或1.2-1.4 mg/dL)
-
⑥ 微量白蛋白尿:30-300 mg/24h或白蛋白/肌酐:330 mg/g(3.5 mg/mmol)
3)伴隨臨床疾患
-
① 腦血管病:腦出血、缺血性腦卒中、短暫性腦缺血發作
-
② 心臟疾病:心肌梗死史、心絞痛、冠脈血運重建史、充血性心力衰竭
-
③ 腎臟疾病:糖尿病腎病、腎功能受損、血肌酐:男性>133 mmol/L(1.5 mg/dL);女性>124 mmol/L(1.4mg/dL)、蛋白尿(>300 mg/24h)
-
④ 外周血管疾病
-
⑤ 視網膜病變:出血或滲出,視乳頭水腫
-
⑥ 糖尿病:空腹血糖≥7.0
mmol/L(126 mg/dL)、餐后2h血糖≥11.1 mmol/L(200mg/dL)、糖化血紅蛋白(HbA1c)≥6.5%
三、評估
1. 目的
評估心血管病發病風險、靶器官損害及并存的臨床情況,是確定高血壓治療策略的基礎。初診時及以后每年建議評估一次。
2. 評估內容
1)病史
既往是否有糖尿病、腦卒中、冠心病、心力衰竭、腎臟疾病、外周動脈粥樣硬化病等合并癥;高血壓、糖尿病、血脂異常及早發心血管病家族史;吸煙、飲酒史。
2)體格檢查
血壓、心率、心律、身高、體重、腰圍,確認有無下肢水腫等。
3)輔助檢查
血常規、尿常規、生化(肌酐、尿酸、谷丙轉氨酶、血鉀、血糖、血脂)、心電圖(識別有無左室肥厚、心肌梗死、心律失常如心房顫動等)。
有條件者可選做:動態血壓監測、超聲心動圖、頸動脈超聲、尿白蛋白/肌酐、胸片、眼底檢查等。
四、治療
1. 治療原則
達標、平穩、綜合管理。
2. 主要目的
降低心腦血管并發癥的發生和死亡風險。
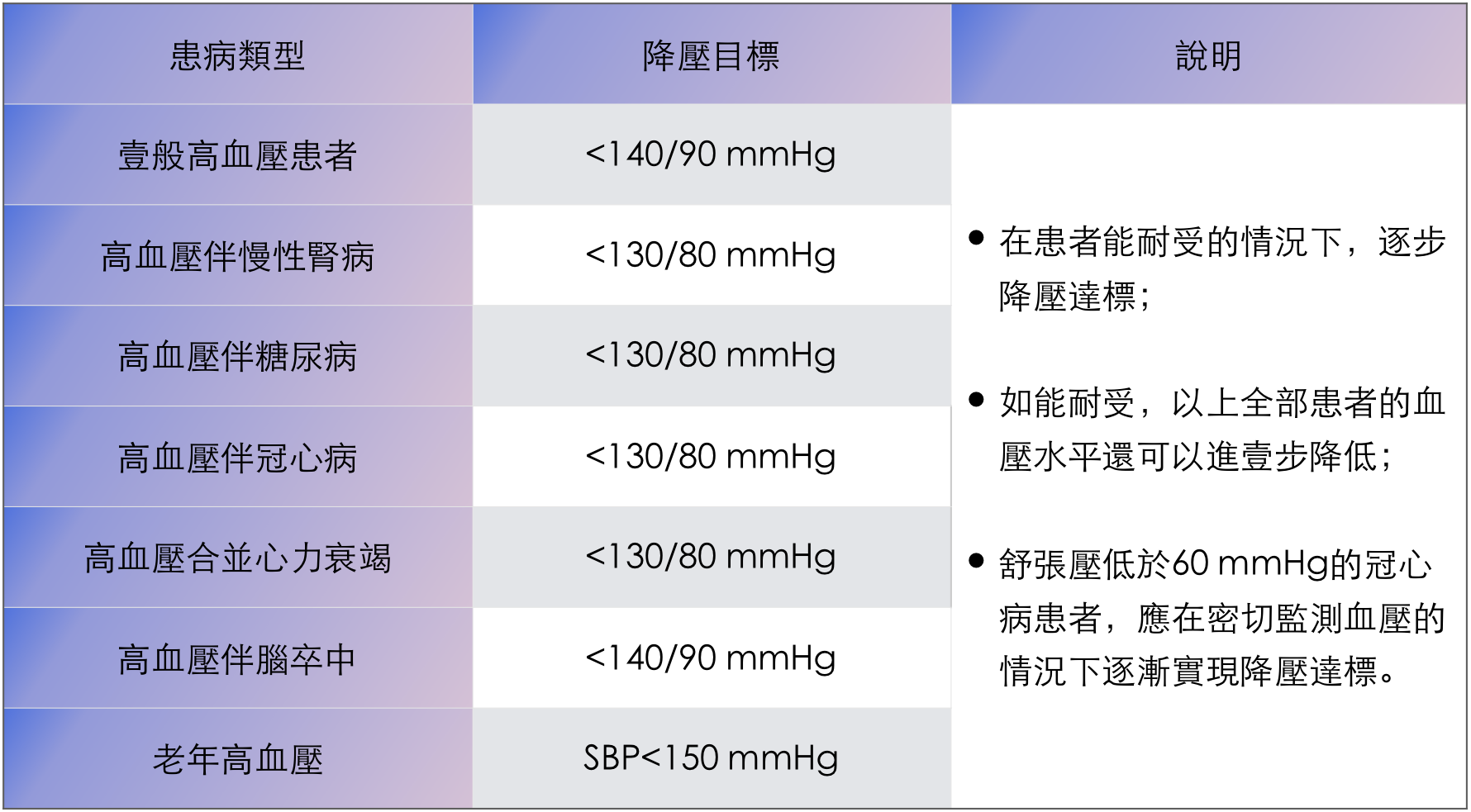
3. 降壓目標
-
① 高血壓患者的降壓目標是:收縮壓<140 mmHg且舒張壓<90 mmHg。
-
② 年齡≥80歲且未合并糖尿病或慢性腎臟疾病的患者,降壓目標為:收縮壓<150 mmHg且舒張壓<90 mmHg。
2010年指南
4. 高血壓的治療包括生活方式干預和降壓藥物
1)生活方式干預是高血壓防治的基石
生活方式干預目標及降壓效果
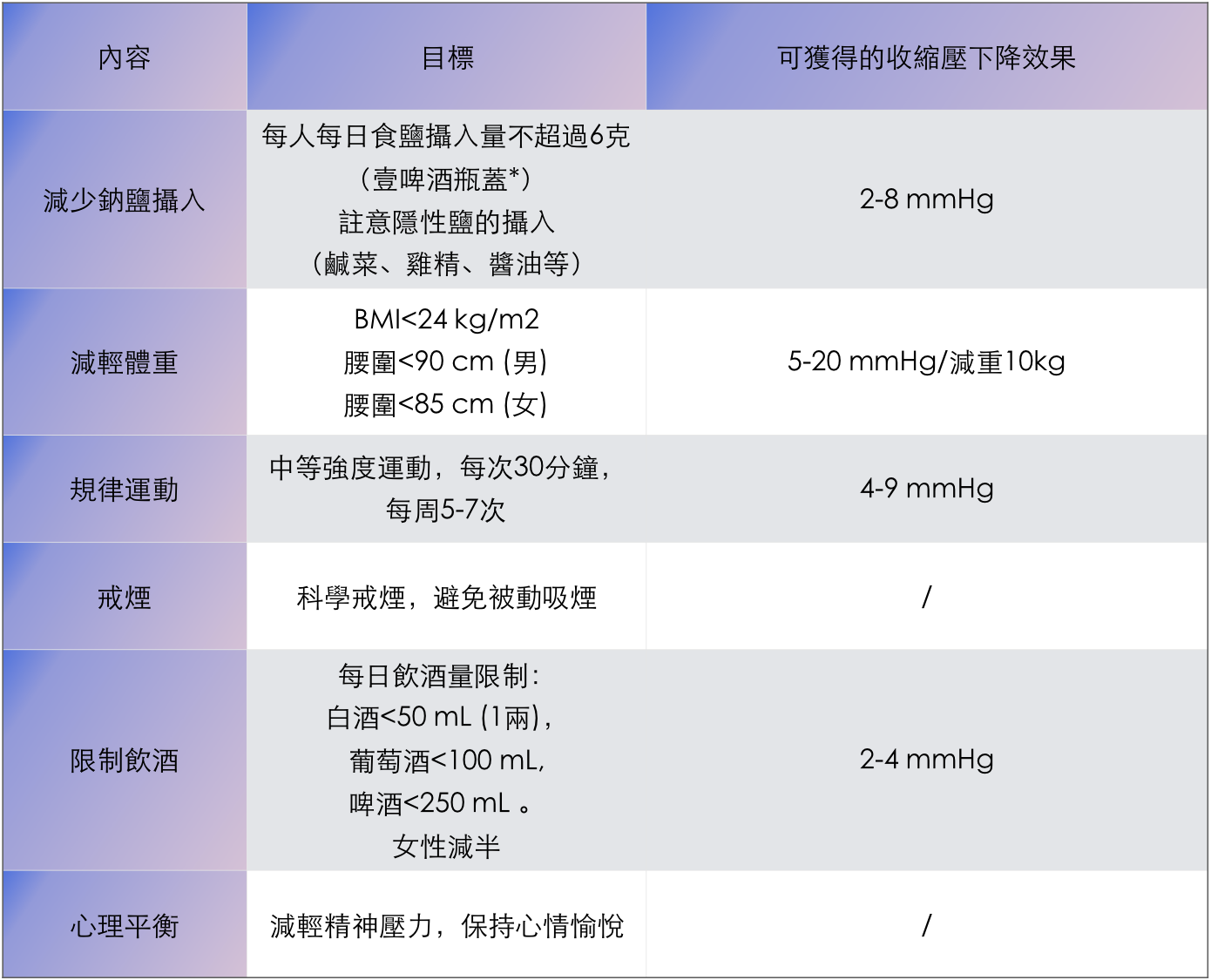
【注】*普通啤酒瓶蓋去掉膠皮墊后水平裝滿可盛6克食鹽。
2)降壓藥物應用的基本原則:
-
① 小劑量:小劑量開始,根據需要,逐步增加劑量;
-
② 盡量應用長效制劑:使用每日1次給藥而有持續24 h降壓作用的長效藥物,以有效控制夜間血壓與晨峰血壓;
-
③ 聯合用藥:在低劑量單藥治療療效不滿意時,可以采用兩種或多種降壓藥物聯合治療。2級以上高血壓為達到目標血壓常需聯合治療;
-
④ 個體化:根據患者具體情況和耐受性及個人意愿或長期承受能力,選擇適合患者的降壓藥物。
3)高血壓藥物的種類
包括ACEI、ARB、β受體阻滯劑、鈣通道阻滯劑和利尿劑,以A、B、C、D作為簡稱。
A:ACEI和ARB
兩類藥物降壓作用明確,尤其適用于心力衰竭、心肌梗死后、糖尿病、慢性腎臟疾病患者,有充足證據證明可改善預后。用于蛋白尿患者,可降低尿蛋白,具有腎臟保護作用,但雙側腎動脈狹窄、肌酐(Cr)≥3
mg/dL(265μmol/L)的嚴重腎功能不全及高血鉀的患者禁用。妊娠或計劃妊娠患者禁用。ACEI 類藥物易引起干咳,若無法耐受,可換用ARB。兩類藥物均有引起血管神經性水腫的可能,但少見。
B:β受體阻滯劑
可降低心率,尤其適用于心率偏快的患者,用于合并心肌梗死或心力衰竭的患者,可改善預后;用于冠心病、勞力性心絞痛患者,可減輕心絞痛癥狀。但注意急性心肌梗死后超早期應慎用,心力衰竭急性期(氣短、端坐呼吸、不能平臥)不適合應用,應待病情平穩后。心肌梗死或心力衰竭急性期不建議在基層首用β受體阻滯劑。以β受體阻滯作用為主的α和β受體阻滯劑,如卡維地洛、阿羅洛爾、拉貝洛爾等,也適用于上述人群。β受體阻滯劑可降低心率,禁用于嚴重心動過緩患者,如心率<55次/分、病態竇房結綜合征、二度或三度房室傳導阻滯。哮喘患者禁用。大劑量應用時對糖脂代謝可能有影響,高心臟選擇性β受體阻滯劑對糖脂代謝影響不大。
C:CCB
最常用于降壓的是二氫吡啶類鈣通道阻滯劑,如氨氯地平、硝苯地平緩釋片等。此類藥物降壓作用強,耐受性較好,無絕對禁忌證,適用范圍相對廣,老年單純收縮期高血壓等更適用。最常見的不良反應是頭痛、踝部水腫等。
D:利尿劑
噻嗪類利尿劑較為常用,尤其適用于老年人、單純收縮期高血壓及合并心力衰竭的患者。噻嗪類利尿劑的主要副作用是低鉀血癥,且隨著利尿劑使用劑量增加,低鉀血癥發生率也相應增加,因此建議小劑量使用,如氫氯噻嗪12.5 mg,每日一次。利尿劑與ACEI或ARB類藥物合用,可抵消或減輕其低鉀的副作用。痛風患者一般禁用噻嗪類利尿劑。嚴重心力衰竭或慢性腎功能不全時,可能需要應用袢利尿劑如呋塞米,同時需補鉀,此時建議轉診至上級醫院進一步診治。
【注】近年來由上述五大類藥物組合而成的固定劑量復方制劑, 由于服用方便,易于長期堅持,推薦使用。其他有明確降壓效果的藥物,包括復方利血平片、復方利血平氨苯蝶啶片等根據患者情況仍可使用。
主要降壓藥物的適應癥和禁忌癥

4)高血壓藥物治療方案
① 無合并癥高血壓藥物治療方案
第一步: 收縮壓<160 mmHg且舒張壓<100
mmHg:單藥起始,可選擇C、A、D 或B。B尤其適用于心率偏快者。起始劑量觀察2~4周,未達標者加量,或更換另一種藥物,或直接聯合使用兩種藥物(見聯合藥物推薦),每調整一次觀察2-4周;收縮壓≥160 mmHg 和/或舒張壓≥100 mmHg:推薦兩種藥物聯合使用,如C+A,A+D,C+D,或C+B,或者選用相應的固定劑量復方制劑。未達標則采用如上方法增加劑量或更換方案,每調整一次治療觀察2-4周。
第二步:上述兩藥聯合方案血壓仍未達標,加用第三種藥物, 可選C+A+D
或C+A+B。
第三步:三種藥物足量,觀察2-4 周仍未達標,可直接轉診;也可A、B、C、D
四類藥物合用,2-4 周仍未達標再轉診。
【注】合并癥指伴隨冠心病、心力衰竭、腦卒中、糖尿病、慢性腎臟疾病或外周動脈粥樣硬化病
無合并癥高血壓藥物治療流程圖
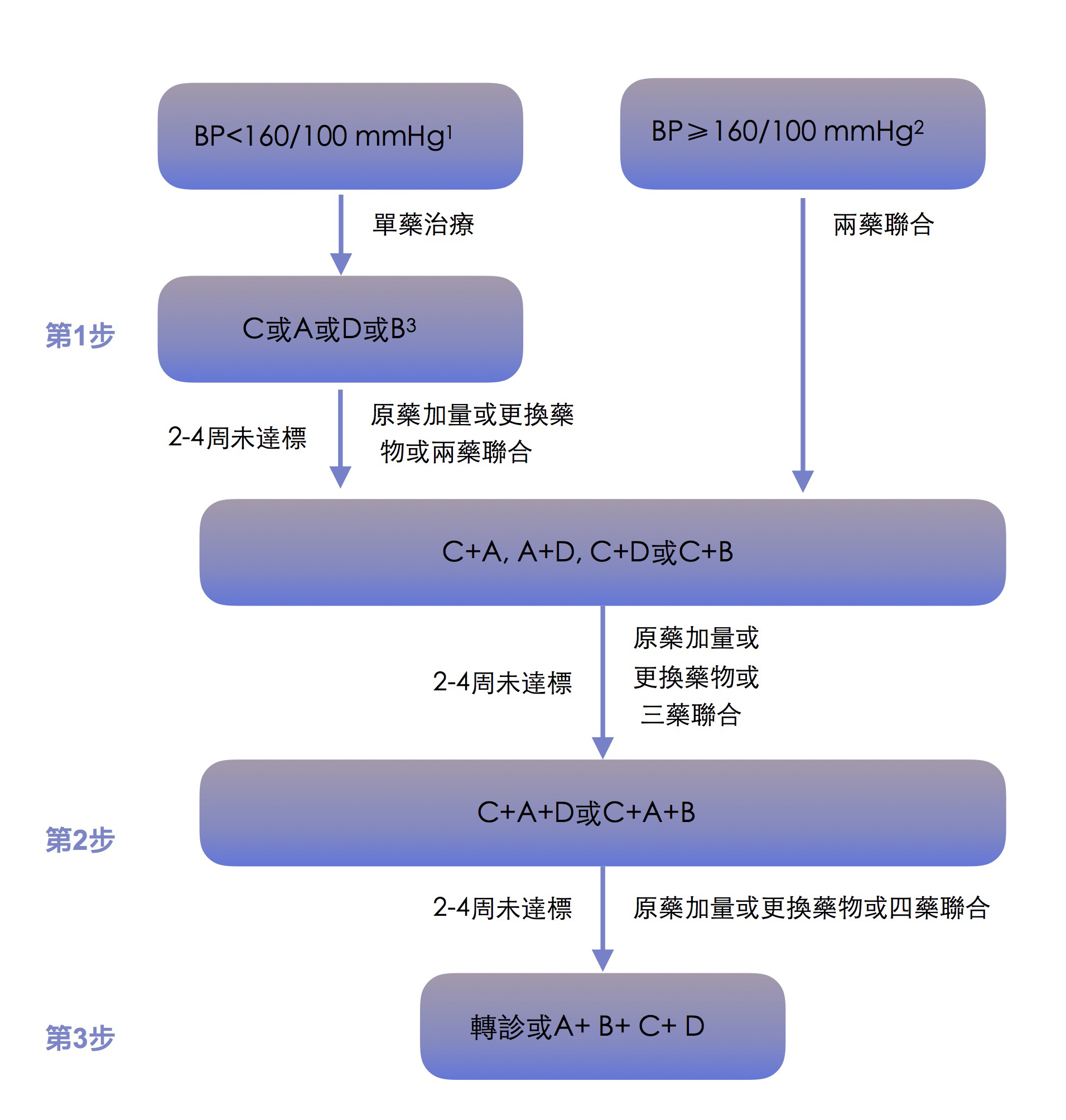
1 BP<160/100 mmHg: 收縮壓<160
mmHg 且舒張壓<100 mmHg;
2BP≥160/100 mmHg: 收縮壓≥160
mmHg 和/或舒張壓≥100 mmHg;
3B: B類藥物適用於心率偏快者;
A: ACEI/ARB,即血管緊張素轉化酶抑制劑血管緊張素Ⅱ受體拮抗劑;
B: β受體阻滯劑;
C: 二氫吡啶類鈣拮抗劑;
D: 利尿劑,常用塞嗪類利尿劑。
【註】 每次調整治療後均需觀察2-4周,看達標情況。除非出現不良反應等不耐受或緊急處理的情況。
② 有合并癥高血壓藥物治療方案(合并癥急性期建議轉診治療)
-
① 合并心肌梗死:首選A+B,小劑量聯用,避免出現低血壓。若未達標可加量,仍未達標加用長效C 或D(包括螺內酯);
-
② 合并心絞痛:可選擇B或A或C,可聯用,仍未達標加用D;
-
③ 合并心力衰竭:A+B,小劑量聯用,合并鈉水潴留時加用D,一般選擇袢利尿劑,并補鉀,可加螺內酯,仍未控制可加C(限氨氯地平、非洛地平)。
-
④ 合并心力衰竭患者起始聯用A和B,主要用于改善預后,應注意血壓偏低者起始劑量宜小,緩慢加量;
-
⑤ 合并腦卒中:可選擇C、A、D,未達標者可聯合使用;
-
⑥ 合并糖尿病:首選A,未達標者加用C 或D;
-
⑦ 合并慢性腎臟疾病:首選A,未達標者加用C 或D。肌酐水平首次超出正常范圍,建議降壓治療方案由上級醫院決定。
-
⑧ 合并外周動脈粥樣硬化病:初始選擇C、A、D 或B
均可,單藥未達標可聯合用藥,同“無合并癥高血壓藥物治療方案”。但慎用非選擇性β受體阻滯劑如普萘洛爾。
有合并癥1高血壓治療方案推薦見表
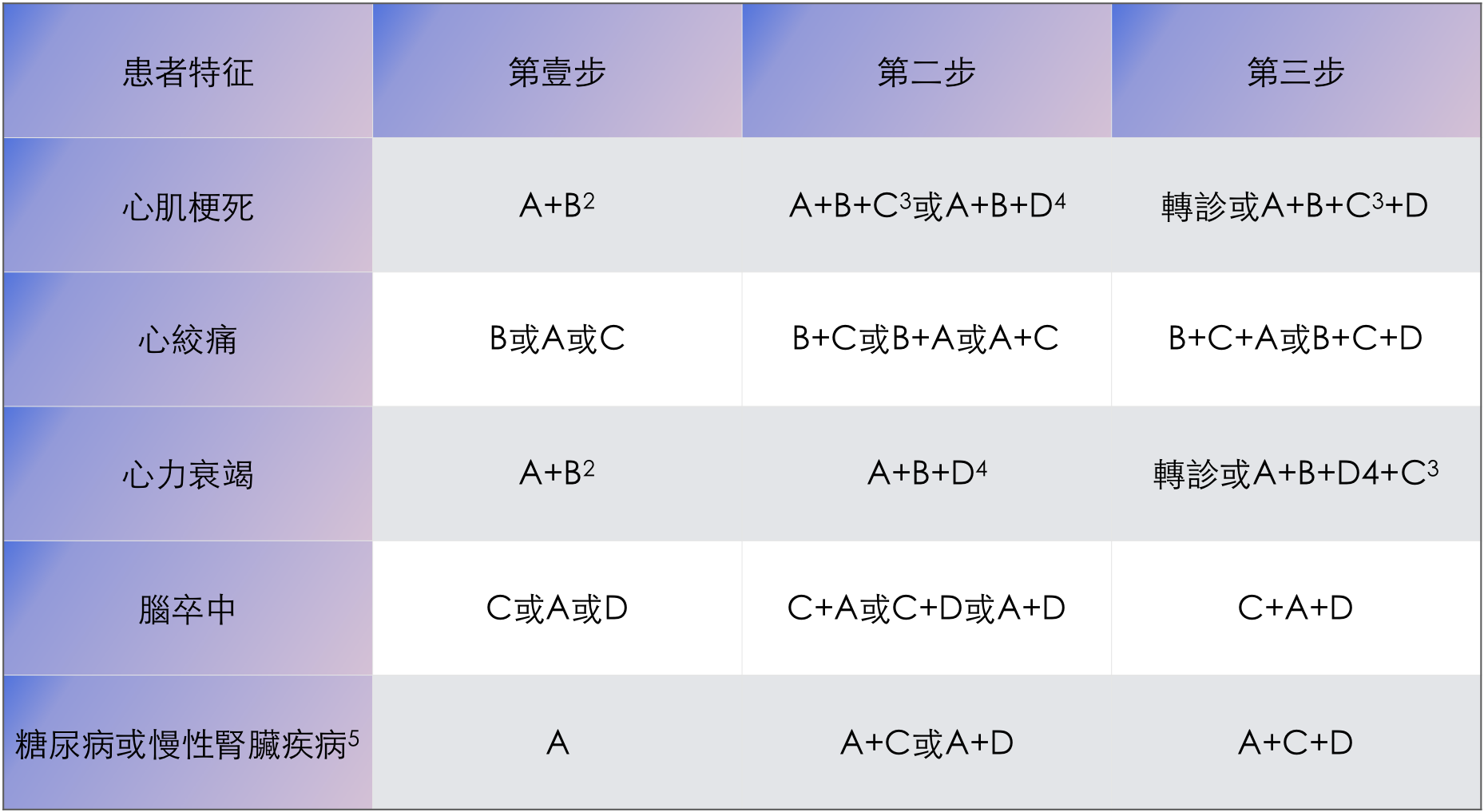
1 合并癥:指伴隨冠心病、心力衰竭、腦卒中、糖尿病、慢性腎臟疾病或外周動脈粥樣硬化病,且出于穩定期。伴外周動脈粥樣硬化病患者的高血壓用藥同無合并癥者,無特殊推薦,故未列入本表。
2 兩藥合用,應從最小劑量起始,避免出現低血壓。
3 C類用于心肌梗死時,限長效藥物;C類用于心力衰竭時,僅限氨氯地平及非洛地平兩種藥。
4 D類用于心肌梗死時包括螺內酯;用于心力衰竭時包括袢利尿劑和螺內酯。
5 肌酐水平首次超出正常,降壓治療方案建議由上級醫院決定。
A: ACEI/ARB,即血管緊張素轉化酶抑制劑血管緊張素Ⅱ受體拮抗劑;
B: β受體阻滯劑;
C: 二氫吡啶類鈣拮抗劑;
D: 利尿劑,常用噻嗪類利尿劑。
5)用藥注意事項
① 每次調整藥物種類或劑量后建議觀察2-4 周,評價藥物治療的有效性,避免頻繁更換藥物,除非出現不良反應等不耐受或需緊急處理的情況。
② ACEI與ARB一般不聯用。
③ A與B不作為兩藥聯用的常規推薦,除非針對心肌梗死、心力衰竭患者。
6)已用藥患者的治療方案調整建議
① 已達標:無合并癥的高血壓患者,如已用藥達標,可維持原治療方案;若伴有上述合并癥,建議采用上述推薦方案治療;
② 未達標:建議采用上述治療方案調整藥物。
③ 因客觀原因無法實施推薦方案,則以降壓達標為根本,允許使用其他類別降壓藥物。
④ 已服藥達標的患者,出現偶爾的血壓波動,應注意排除誘因,避免依據單次血壓測量值頻繁調整藥物。
7)綜合干預管理
①小劑量阿司匹林:已患冠心病、缺血性卒中、外周動脈粥樣硬化病的高血壓患者,血壓穩定控制在150/90 mmHg以下建議服用:阿司匹林75-100 mg,每日1次(活動性胃潰瘍或消化道出血、過敏者禁用)。
②他汀等調脂藥物:已患冠心病、缺血性卒中、外周動脈粥樣硬化病的高血壓患者,應長期服用他汀類藥物,必要時加用其他調脂藥物,使LDL-C降至1.8
mmol/L(70mg/dL)以下;無上述心血管病,但合并下述疾病或情況也應服用他汀類等調脂藥物:(1)慢性腎臟疾病;(2)糖尿病;(3)嚴重高膽固醇血癥:TC≥7.2 mmol/L(278
mg/dL)或LDL-C≥4.9
mmol/L(190 mg/dL);(4)至少具有下述三項危險因素中的兩項:①吸煙;②HDL<1 mmol/L(40 mg/dL);③≥45歲男性或≥55歲女性。其中高血壓合并慢性腎臟疾病患者,建議LDL-C降至1.8
mmol/L 以下;其他情況建議LDL-C降至2.6 mmol/L(100
mg/dL)以下。不符合上述情況,但LDL-C≥3.4
mmol/L(130 mg/dL)的高血壓患者,建議服用他汀類藥物將LDL-C 降至3.4
mmol/L(130 mg/dL)以下。
具體用藥如:辛伐他汀20-40 mg,每晚1次;阿托伐他汀10-20
mg,每日1次;瑞舒伐他汀5-10 mg,每日1次,若LDL-C不達標可適當增加劑量或加用其他降低膽固醇藥物,如膽固醇吸收抑制劑等,用藥觀察3-6個月。
【注】他汀類藥物總體耐受性好,但有導致肌病、橫紋肌溶解、轉氨酶升高等副作用的可能,且隨劑量增加風險升高。對初始用藥的患者,6周內應復查血脂、轉氨酶和肌酸激酶,無不良反應且LDL-C達標后,可調整為6-12個月復查一次。
8)高血壓長期隨訪管理
①未達標患者
隨訪頻率:每2-4周,直至血壓達標。
隨訪內容:查體(血壓、心率、心律),生活方式評估及建議,服藥情況,調整治療。
②已達標患者
頻率:每3個月1次。
內容:有無再住院的新發合并癥,查體(血壓、心率、心律,超重或肥胖者應監測體重及腰圍),生活方式評估及建議,了解服藥情況,必要時調整治療。
③年度評估
除上述每3個月隨訪事項外,還需再次測量體重、腰圍,并進行必要的輔助檢查,同初診評估,即血常規、尿常規、生化(肌酐、尿酸、谷丙轉氨酶、血鉀、血糖、血脂)、心電圖。有條件者可選做:動態血壓監測、超聲心動圖、頸動脈超聲、尿白蛋白/肌酐、胸片、眼底檢查等。
參考文獻
[1] 中國高血壓防治指南修訂委員會.中國高血壓防治指南2010[J].中國醫學前沿雜志(電子版),2011,3(5):
42-93.
[2] 國家衛生計生委合理用藥專家委員會,中國醫師協會高血壓專業委員會.高血壓合理用藥指南[J].中國醫學前沿雜志(電子版),2015,6(7):
22-64.
[3] 《中國高血壓基層管理指南》修訂委員會,中國高血壓基層管理指南(2014年修訂版)[J].中華高血壓雜志,2015,23(1): 24-43.
[4] 國家心血管病中心.國家基層高血壓防治管理指南[S].北京:2017.
[5] 中華醫學會心血管病學分會高血壓學組,清晨血壓臨床管理的中國專家指導建議[J]. 中華心血管病雜志2014,42(9):
721-725.